慢性下痢症―顕微鏡的大腸炎―
下痢を訴えて外来を受診される方は多く、大半が急性の下痢でその原因は感染症が圧倒的に多く、ウイルス性が大半を占め、時にカンピロバクター腸炎が混じるためカンピロバクター腸炎を見逃さないように診療しています。ウイルス性の感染性下痢では腸内細菌を乱さないように抗生剤を使用せず整腸剤のみを使用します。
ところが慢性下痢になると原因は多彩で難しい診療となります。慢性下痢とは、1日に3回以上、3週間以上、下痢が続く状態を指します。下痢の程度や原因はさまざまです。原因として多いのは、ストレスや生活習慣などによって発症する過敏性腸症候群です。また、そのほかの原因としてはもちろん感染症もありますし、クローン病や潰瘍性大腸炎といった疾患を含む炎症性腸疾患が挙げられます。また、内分泌疾患(甲状腺機能亢進症や糖尿病など)、アレルギー(グルテンやミルクなどに対して)などもあります。その中で近年増加傾向にあるのが顕微鏡的大腸炎です。顕微鏡的大腸炎は大腸の組織標本を顕微鏡で観察して初めて診断される疾患で、膠原線維性大腸炎(collagenous colitis)とリンパ球浸潤大腸(lymphocytic colitis)の2つに分類されます。
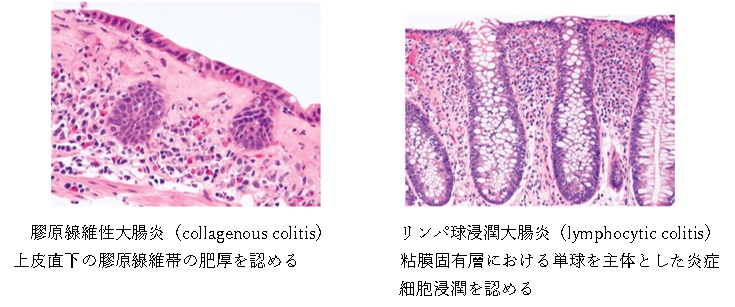
文献1)より転載
膠原線維帯の肥厚は通常上行結腸から横行結腸にかけての深部大腸で顕著であり、直腸のみの生検では 11~40% の症例で偽陰性となります。従って,本症の診断においては深部大腸を含めた複数箇所の生検を行うことが推奨されています。この2つの異なった組織型は臨床症状が全く同じで、両者を鑑別する必要はないと考えられています。
顕微鏡的大腸炎(Collagenous colitisや膠原線維性大腸炎ともいわれますが同義語です)は 50歳以降の女性に好発し,男女比は約 1:7です。欧米では慢性下痢の原因疾患として比較的頻度の高い疾患で、地域差があるものの 10万人あたりの年間発症率は 0.8~7.2人と算出されています。スウェーデンや米国の長期間に及ぶ疫学調査では、発症率が経年的に増加しており、有病率は 10万人あたり 10~15.7人程度と推測されています2)。一方,本邦ではまれな疾患とされてきましたが、堀田らは血便を伴わない慢下痢患者82例中15例(18.3%)が顕微鏡的大腸炎であり、欧米(5.0%)より頻度が高いことを報告しています3)。
顕微鏡的大腸炎(以下本症)の病因は不明ですが、家族内発症がみられることから遺伝的要因と環境要因が関与する多因子疾患と考えられています。特に、粘膜内の炎症細胞はリンパ球が主体でステロイド治療が奏効すること、小腸瘻を造設すると改善することなどから,腸管内物質に対する粘膜内の免疫反応が発症に寄与する可能性が推測されています2)。また、クロストリジウムやエルシニア菌との関連を重要視する報告もあり感染症の関与もあるかもしれません。
欧米では本症の患者の 17~71%で非ステロイド性消炎鎮痛薬(nonsteroidal anti-inflammatory drugs;NSAIDs)の内服歴が確認されており、患者・対照研究においてもNSAIDsと本症の関連が示されています。さらに、NSAIDsのみならず、アスピリン、ランソプラゾールやチクロピジンと本症との関係が示唆されています。なかでも、近年ではランソプラゾールに関連したものが注目されており、本症患者におけるランソプラゾールの内服率は,欧米の報告では8% と少ないのに対し,本邦では53~83% と極めて高いことが解っています。

文献1)より参照
症状は、慢性・持続性の水様下痢が必発し、しばしば血便、腹痛や体重減少を伴います。通常、急性発症を示し、感染性腸炎との鑑別が困難なこともあります。
本症の内視鏡所見の特徴として、正常、あるいは発赤、浮腫、毛細血管の増生、粘膜の顆粒状変化などの軽微な所見にとどまることが知られています。これらはいずれも特異的な所見とはいえず、内視鏡所見のみで本症と診断することは不可能とされています。近年、特徴的な縦走潰瘍を呈した症例の報告が増加しており、検査時の穿孔などの報告もあり、内視鏡検査を行う際は、過度な送気や腸管の過伸展を避けるよう注意する必要があります。
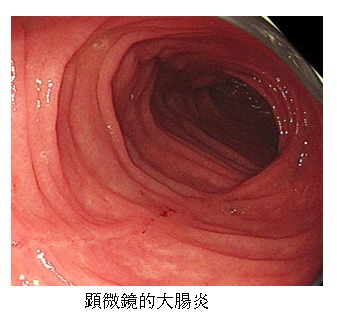
https://www.jiyugaoka-gc.com/medicalinformation/colonoscopy/1883/ より転載
診断は症状より本症を疑い、内視鏡的組織生検で確定診断します。内視鏡所見が軽微~正常であるため過敏性腸症候群と診断されることが多いといわれています。
治療は薬剤性の場合は休薬のみで改善するので、内服歴を詳細に聴取し、薬剤との関連が疑われる場合は被疑薬を中止します。下痢が改善しない場合は,下記の薬剤を試してみることもあります。欧米では最初に陰イオン交換樹脂(コレスチラミンなど)が処方されますが、日本では適応外使用となります。また、次硝酸ビスマス(ビスマス製剤)は長期連用により精神神経系障害や亜硝酸中毒(メトヘモグロビン血症など)をきたすことがあるので慎重に投与すべきです5)。経口ステロイド剤の一つであるブデソニドは腸管などの局所で作用を発揮し、速やかに肝臓で代謝されるため、他の経口ステロイド剤よりも全身性の副作用が少なく、欧米では本症の治療にブデソニドが広く用いられ、臨床試験の報告も多数なされています(本邦では未認可)。しかしながら、ブデソニド短期投与後の再燃率は 61~80% と高値とされており、何らかの維持療法が必要なこともあります。プラセボとの比較試験でブデソニド6mg/日の長期間投与は維持療法としても有効であることが示されています。メサラジンなども検討されていますがまだ明らかな有効性は証明されていません。
本症はいまだ内科医の認知度が低く、見逃されている例が多く存在し、繰り返し受診したり夜間救急外来を受診したりする報告もあり、一般内科医も感染症医もぜひとも知っておくべき疾患です。
令和4年9月6日
菊池中央病院 中川 義久
参考文献:
1)王 梓任ら:顕微鏡的大腸炎 . clinical question 2021年3月6日 . J Hospitalist Network .
2)梅野 淳嗣ら:Collagenous colitisの診断と治療 . 消化器内視鏡 2020 ; 52 ; 1232 – 1242 .
3)堀田 欣一ら:慢性下痢症における M icroscopic Colitisの頻度 . 消化器内視鏡 . 2008;20:1357 – 1361 .
4)河村 卓二ら:縦走潰瘍を認めた collagenous colitisの3例 . 消化器内視鏡 2010 ; 52 ; 1261 – 1266 .
5)樫田 博史:顕微鏡的大腸炎 . 日本医事新法 2021 ; 5057 ; 38 .
6)小林 晃:Collagenous colitisの認知度向上の必要性を痛感した6例 . 日本救急医会誌 2020;23:171 – 174 .



